Insaniyat N° 75-76| 2017| Sur les réformes en Algérie | p. 149-171 |Texte intégral![]()
|
Expansion of preschool coverage; reflections on the structural elements of a new policy The fast growing health expenses compared to GDP urged all countries of the world to conduct reforms in their health systems. Algeria, like other countries, engaged in deep reforms to manage its rising expenses. To do this, it was agreed to introduce major changes in the support of healthcare, in managing and financing hospitals and healthcare service. These reforms imply the following axes: healthcare management, redeployment of hospital resources and financial policy of public health establishments. Keywords: Healthcare system reform - accounting control - medical control - market control - health expenses - Algeria. |
Youcef ABBOU, Université Abderrahmane MIRA, 06 000, Béjaia, Algérie.
Brahim BRAHAMIA, Université Abdelhamid Mehri, Constantine2, 25 000, Constantine, Algérie.
Introduction
Depuis la fin des années 1980, les dépenses de santé à travers le monde reflètent des proportions croissantes dans le PIB. Cette situation a incité les États à l’instauration d’outils de régulation qui permettent de circonscrire l’évolution de ces dépenses. On a assisté, depuis cette date repère, à la mise en place de plusieurs réformes (Seehofer, Dekker, Thatcher, Juppé, etc.) (Bocognano ; Couffinahl ; Grignon ; Mahieu ; Polton, 1998), toutes s’inscrivant dans le cadre de la volonté de maîtriser l’expansion des dépenses de santé.
L'Algérie a été également confrontée aux problèmes de la contrainte des dépenses de santé au milieu des années 1980, suite au choc pétrolier ayant réduit considérablement ses ressources financières. L’État a décidé, dans ce contexte, de mener des réformes tous azimuts, visant à mieux piloter le système de santé. Malgré la faiblesse du rythme d’évolution des dépenses de santé par rapport au PIB (une moyenne de 4,5 %), les remboursements en médicaments effectués par la Sécurité sociale n’ont cessé d’augmenter, tirées par l’accroissement de la demande des services de santé.
Les économistes (Soubie ; Mougeot, 1994), s’étant penchés sur la question de la maîtrise des dépenses de santé, ont développé un ensemble d’outils de régulation alternant entre plusieurs logiques différentes. Nous pouvons distinguer à cet effet trois modes de régulation. L’un s‘appuie sur les outils par lesquels l’État gère et contrôle le système de santé ; il s’agit de la « maîtrise comptable ». L’autre mécanisme de régulation relève d’une logique relative à un arbitrage médical entre les soins nécessaires et ceux jugés plus efficaces ; il s’agit de la « maîtrise médicalisée ». La troisième catégorie s’appuie sur une logique d’inspiration libérale ; il s’agit de la « maîtrise par le marché ».
Le présent article a pour objectif de mettre en exergue les outils de maîtrise des dépenses de santé adoptés en Algérie pour en déduire le point d’appui de la politique de l’État en matière de régulation, et l’approche choisie à l’effet de rationaliser ces dépenses. Nous essayerons également de montrer dans quelle mesure l’approche choisie a atteint les objectifs pour lesquels elle a été adoptée.
Á travers un survol de l’évolution de la teneur des réformes de santé introduites en Algérie, nous essayons d’en déduire les pratiques relevant d’une logique « comptable » et celles pouvant être classées dans la liste des approches de « maîtrise médicalisée » ou des outils de régulation qui obéissent aux lois du « marché ». Nous tenterons à cet égard de déceler les outils ayant marqué chaque période.
Notre article s’articule autour de trois sections : la première aura pour but de passer en revue les principaux instruments de régulation utilisés en Algérie, la deuxième sera consacrée à l’évolution des dépenses de santé en mettant en avant les principales causes ayant contribué à leur croissance. La troisième section aura, quant à elle, comme objectif de recenser les outils de maîtrise des dépenses de santé très répandus en Europe mais complètement éludés par notre système de santé.
Les instruments de régulation des dépenses de santé en Algérie
L’Algérie a introduit, depuis plus de trois décennies, des outils de maîtrise des dépenses de santé qui se focalisent essentiellement sur la maîtrise des dépenses via le plafonnement du budget dédié à la santé et par le biais des modes de responsabilisation financière des assurés.
La maîtrise comptable des dépenses de santé
En 1962, l’Algérie indépendante s’était retrouvée face à une situation économique très précaire ayant obligé ses dirigeants à se prononcer sur la voie à emprunter dans le cadre de la mise en œuvre des politiques publiques. L’option retenue était celle qui prônait un modèle de développement basé sur une économie à planification centrale. Ce choix a eu une influence prépondérante sur le fonctionnement du système de santé. Dans le prolongement du postulat politique du socialisme selon lequel tous les moyens de production sont exclusivement la propriété de l’État ; partant, tous les établissements de soins de santé relevaient, jusqu’au début des années 1990, du secteur public. Le rôle de l’État ne se limitait pas à la production de biens et services médicaux mais s’étendait également à la fourniture de services non marchands dont ceux de la santé.
À l’instar des autres pays socialistes, l’Algérie a mis en place des instruments de régulation tendant à contenir administrativement et d’une manière centralisée la progression des dépenses de santé tant au niveau des hôpitaux qu’au niveau de l’offre des soins et de la prise en charge des médicaments (voir le schéma n°1).
Fig. n° 1 : Les outils de la maîtrise comptable des dépenses de santé en Algérie
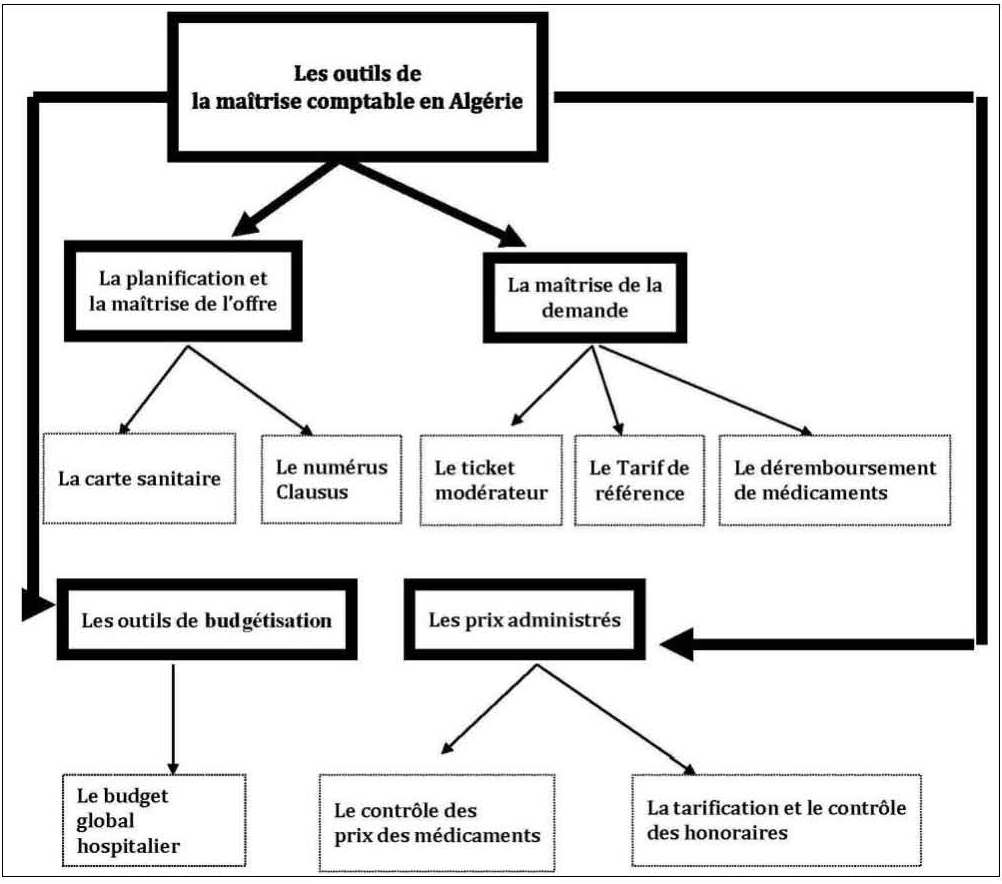
Source : Réalisé par Youcef ABBOU et Brahim BRAHAMIA
La maîtrise de la demande de soins
Les réformes engagées depuis les années 1990 avaient pour conséquences l’introduction, suivant les orientations de la Banque Mondiale, de mesures dites de « recouvrement des coûts » qui se sont traduites par l’instauration d’outils de maîtrise des dépenses de santé qui portaient sur la demande. La responsabilisation financière des usagers était, à cet effet, le premier dispositif institué par l’État, en tant qu’éléments majeurs de la politique de maîtrise des dépenses.
L’arsenal juridique devant permettre la régulation de la demande s’est constitué principalement au milieu des années 90. L’Algérie a, dès lors, réformé son système de prise en charge en opérant des changements visant à introduire une part moralisatrice du risque et ce, afin de tempérer les dépenses de santé et de responsabiliser davantage les usagers. La Caisse Nationale des Assurances Sociales (CNAS) a introduit, à cet effet, des mécanismes de régulation qui se déclinent en trois catégories : l’une s’appuie sur la nécessité de responsabiliser le consommateur (le ticket modérateur)[1], l’autre fait référence à l’alignement des prix des médicaments princeps sur ceux du générique le moins cher, disponible sur le marché (le tarif de référence) et la dernière a, quant à elle, trait aux critères relatifs aux vertus thérapeutiques des médicament (le déremboursement).
Le ticket modérateur a été appliqué en Algérie en 1995, suite aux dispositions de l’arrêté ministériel du 07 janvier 1995 qui a prévu une contribution des usagers aux frais des soins de santé. À ce titre, les consultations auprès d’un spécialiste ou d’un généraliste, exerçant près un établissement public de santé, sont devenues depuis cette date payantes. L’usager est tenu, ainsi, de s’acquitter de 100 DA pour le premier et de 50 DA pour le second. À cela s’ajoute une part financière de 20% assumée par les assurés. Ces derniers sont appelés, à cet égard, à prendre en charge une partie des dépenses non remboursables par la sécurité sociale, composée essentiellement des frais de médicaments. Le patient se fait, ainsi, rembourser 80% des dépenses engagées découlant d’une visite médicale (loi n° 83-11).
Ce mécanisme de responsabilisation financière des usagers a été complété par un autre système dit de tarif de référence[2] qui a pour objectif principal d’inciter les praticiens à prescrire des médicaments génériques plutôt que des princeps. L’introduction de ce mécanisme a été, également, instauré en Algérie en 1995. Son entrée en vigueur n’a débuté qu’en avril 2006. Avant ces dates, tous les médicaments prescrits sur ordonnance étaient remboursés par la sécurité sociale sur la base de leur prix réel.
De surcroît, l’État a mis en place un autre instrument de régulation à savoir, le « déremboursement »[3], distinguant les médicaments remboursables de ceux qui ne le sont pas. Les efforts de maîtrise de la demande portent dans cette perspective sur l’exclusion de la prise en charge de spécialités à service médical rendu(SMR), non avéré, et aux traitements non classés comme « soins de santé ». Au demeurant, si l’on essayait d’examiner la composition de la part restant à la charge des patients, on trouverait que le ticket modérateur est constitué, d’une part, de la partie non remboursable de la dépense, et d’autre part, de la partie des honoraires des médecins de la médecine libérale qui appliquent des tarifs qui s’écartent considérablement de ceux arrêtés par la sécurité sociale. Pour cause, la non actualisation des tarifs de la nomenclature des actes professionnels de santé depuis 1987. Á cela s’ajoutent les médicaments prescrits et non remboursables dont le patient supporte intégralement les coûts.
Montant perçu par l’assuré suite au remboursement effectué par la CNAS
= PPA-(TR*T) – MNR
PPA : Prix de vente Public
TR : Tarif de Référence
T : Taux de prise en charge
MNR : Médicaments Non remboursables.
Tableau n° 1 : Exemple de remboursement d’une ordonnance après application des trois outils de maîtrise de la demande (consultation chez un généraliste)
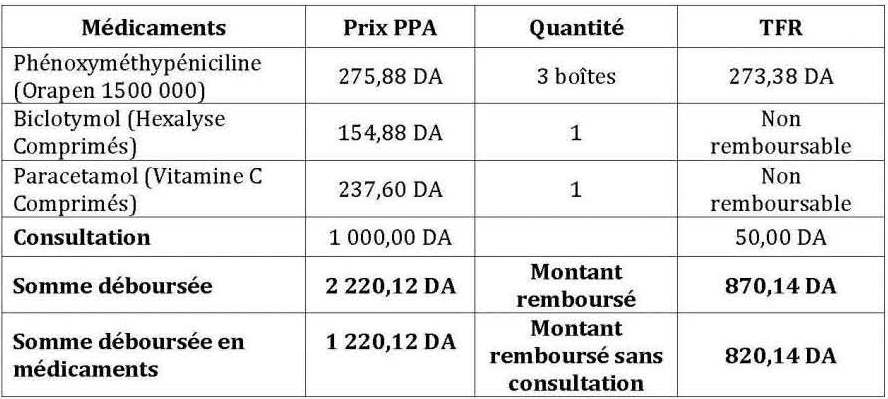
Les remboursements de médicaments représentent, dans le premier cas (tableau n°01), 67% des frais engagés et 26% dans le deuxième cas (tableau n°02) ; et ce, sans tenir compte des honoraires du médecin. Si l’on tente d’inclure ces derniers, le taux de prise en charge passe à 39% pour une consultation chez un généraliste et à 17% chez un spécialiste. Dans le meilleur des cas sans compter ni le TR et ni le MNR ; ce qui reste à charge de l’assuré représente le ticket modérateur et le dépassement d’honoraires.
Tableau n° 2 : Exemple de remboursement d’une ordonnance après application des trois outils de maîtrise de la demande (consultation chez un spécialiste).
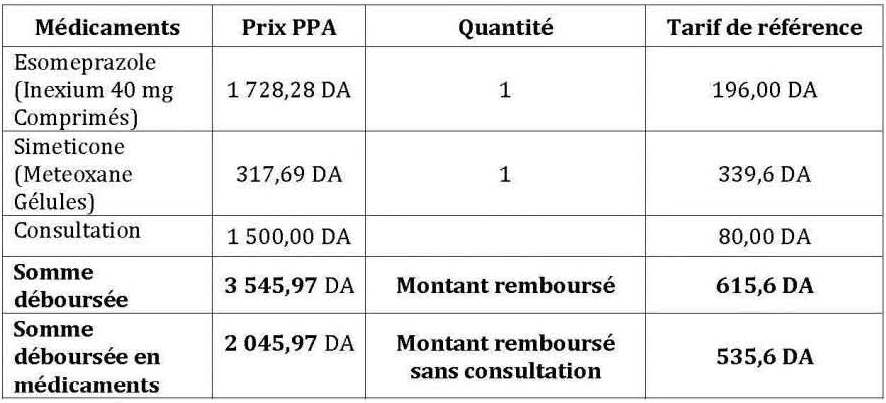
À la lumière de ces exemples, il apparaît que l’État porte à travers ces démarches, ses efforts de limitation des dépenses directement sur les usagers, en leur faisant supporter une part des dépenses dite « moralisatrice », tendant à modifier leurs comportements.
La planification et la maîtrise de l’offre
En ce qui concerne la régulation de l’offre de soins, l’Algérie s’est appuyée, avant le passage à l’économie de marché, sur une « approche complètement dirigiste ». En se basant sur le fondement des hypothèses théoriques de la demande induite (Rochaix ; Jacobzone, 1997), selon laquelle l’offre de soins crée sa propre demande, les pouvoirs publics, dans le but de contrôler l’extension du nombre de lits et des professionnels de santé, ont mis en place des mécanismes de planification et d’encadrement de l’évolution de l’offre. L’Algérie a développé à cet effet deux dispositifs: l’un axé sur les vertus de la planification et de la rationalisation du développement du tissu hospitalier, via la carte sanitaire, et l’autre vise à restreindre l’accès aux études de médecine via une approche similaire au numerus clausus.
La carte sanitaire est, dans ce cas, l’un des outils de planification destiné à la maîtrise de l’offre des soins hospitaliers. La mise en place, en Algérie, d’une carte sanitaire visant à rationaliser l’offre des soins, et prendre en considération autant que possible les besoins de santé des habitants, remonte à 1982. Cette carte a prévu au début de sa mise en œuvre un découpage du territoire national en treize (13) régions sanitaires, englobant chacune un certain nombre de wilayas, avant d’être réorganisée ensuite en une division de l’espace territorial comportant seulement cinq (5) régions sanitaires.
Outre la rationalisation de l’offre de soins, ce mécanisme consiste en un moyen de la hiérarchisation du système de soins en quatre (4) niveaux, dont le dernier recours est du ressort des établissements classés au niveau (A) relatif aux soins hautement spécialisés. Dans les établissements relevant du niveau (B), on y dispense des soins spécialisés pour des pathologies qui ne nécessitent pas forcement le recours aux hôpitaux relevant de la classe (A), le niveau (C) concerne, quant à lui, les soins généraux, et le niveau (D), les actions de prévention et les soins de premier recours.
La loi 07/140, en vigueur en Algérie depuis 2007, a permis de restructurer le réseau public des soins hospitaliers, en abandonnant l’ancienne configuration composée de 185 Secteurs Sanitaires, et en instaurant une nouvelle, comportant 189 Etablissements Publics Hospitaliers (EPH) et 273 Etablissements Publics de Soins de Proximité (EPSP). De nombreux centres de santé ont été transformés en polycliniques et dotés de moyens et de ressources les rehaussant à ce niveau ; cette démarche met en évidence la volonté de décentralisation des soins en vue de prendre en charge la nouvelle demande issue de la transition sanitaire en cours, caractérisée par le poids grandissant des maladies non transmissibles, chroniques, dégénératives, etc.
Par ailleurs, si l’on dresse un bilan des réalisations de la carte sanitaire en Algérie, on relève que le processus de privatisation intervenu pendant les années 1990 et la levée progressive des obstacles liés à l’autorisation d’ouverture de cliniques privées, ont induit, en partie, la démultiplication dans le nord du pays des établissements privés de santé. Le secteur privé exerce en Algérie en toute liberté. Guidé par une logique lucrative, (Kernane, 2007), la médecine privée s’installe dans les wilayas susceptibles de lui procurer les meilleurs rendements et opte pour les créneaux les plus rentables.
Quant à l’organisation que la carte sanitaire est censée instaurer, force est d’admettre que «la hiérarchisation des soins en quatre niveaux est restée théorique » (Aguercif, M ; Aguercif F., 1993); pis encore, le système de santé s’est orienté vers l’hospitalocentrisme. Dans les faits, l’obligation de passage par une structure publique de soins de la catégorie « D », avant tout recours aux soins relevant des structures de soins plus spécialisées (B ou A) n’est pas toujours respectée (Brahamia, 2010).
À cet outil de planification s’ajoute le numerus clausus qui est un mécanisme de maîtrise de l’offre de la démographie médicale par lequel les pouvoirs publics imposent des restrictions quant au nombre de candidats admis aux études de médecine et de pharmacie afin de maîtriser l’offre des professions de santé. En Algérie, les textes de lois, régissant cet aspect de régulation, ne définissent pas clairement le rythme d’évolution de l’offre en professionnels de santé, mais l’accès à une formation en médecine ou en pharmacie est encadré en amont par l’exigence d’une moyenne élevée à l’obtention du baccalauréat option « sciences » ; les mentions retenues sont « bien » et « très bien ».
Les graphiques n°01 et n°02 nous permettent, à cet égard, de conclure qu’outre l’admission sélective à l’entrée des études, le nombre de diplômés est toutefois limité.
Fig n° 2 : Évolution des effectifs des inscrits en graduation en sciences médicales
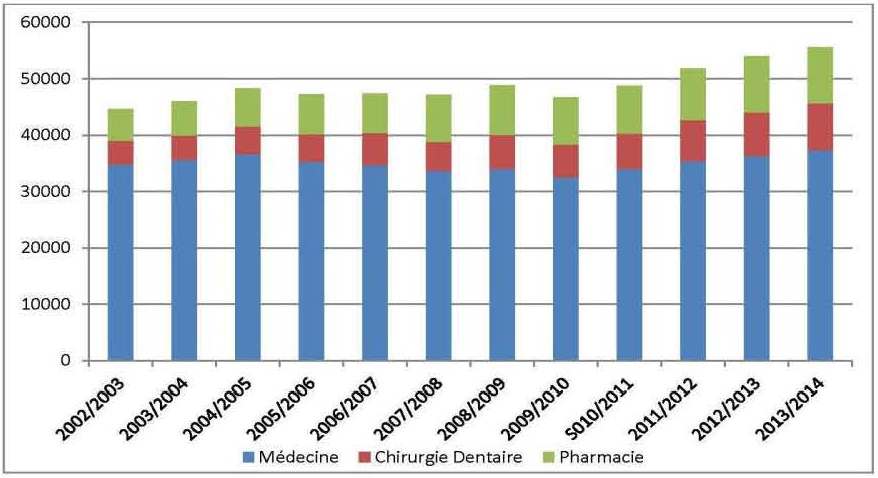
Source : Réalisé par Youcef ABBOU et Brahim BRAHAMIA à partir des données MESRS/DDP/SDPP/Annuaire n° 43.
Il convient toutefois de signaler qu’en dépit des conditions très sélectives d’accès aux études de médecine, le tableau n° 03 nous renseigne sur la tendance ascendante des effectifs des étudiants en médecine, pharmacie et chirurgie dentaire, mais elle reste relativement importante au regard des ratios de couverture en médecins et pharmaciens déjà satisfaisants.
Fig n° 3 : Evolution des effectifs de diplômes de graduation en sciences médicales
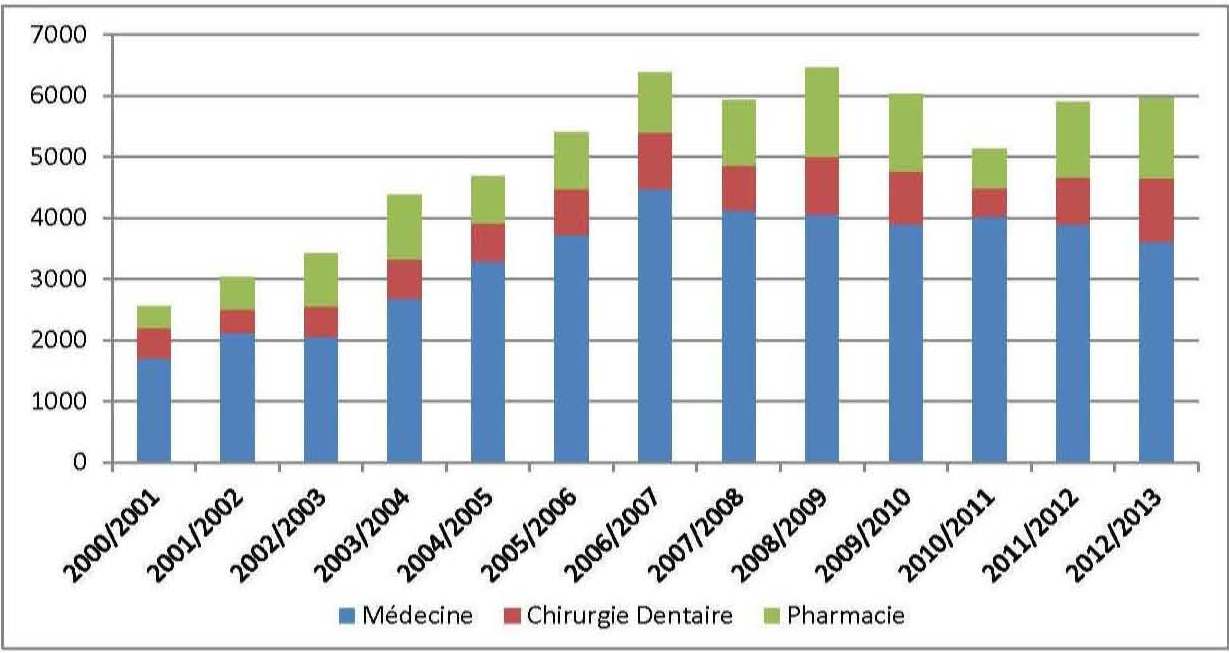
Source : Réalisé par Youcef ABBOU et Brahim BRAHAMIA à partir des données MESRS/DDP/SDPP/Annuaire n° 43.
En Algérie, on comptait en 1962 moins de 350 médecins pour une population estimée alors à plus de 10 millions d’habitants ; soit les ratios d’1 médecin pour 25 463 habitants et 1 chirurgien dentiste pour 72 848 habitants. En 2010, on compte 1 médecin généraliste pour 640 habitants, 1 médecin spécialiste pour 1700 habitants et 1 dentiste pour 3093 habitants. Il existe toutefois de grandes disparités entre les régions ; on compte, à titre illustratif, 1 médecin généraliste pour 2103 habitants à Adrar et 1 médecin pour 494 habitants à Oran.
Tableau n° 3 : Évolution de l’indice de couverture médicale
(Nombre d’habitants pour 1 praticien)
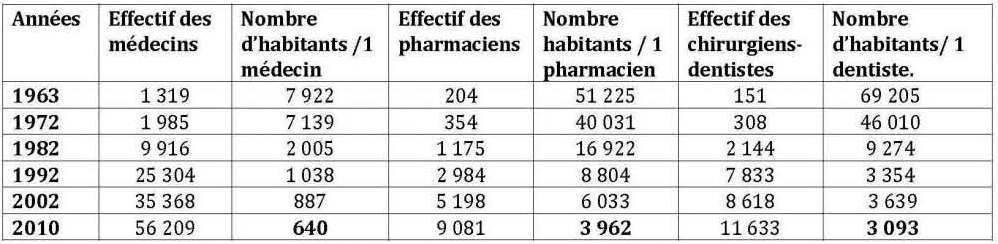
Source : ONS, Rétrospectives statistiques 1962-2011.
S’agissant des conditions d’implantation des officines pharmaceutiques, en Algérie, le numerus clausus obéit, selon les dispositions de la loi 85-05, à une logique démographique, en termes de nombre d’habitants et à un objectif d’équilibrage de la répartition des pharmaciens sur tout le territoire national. Toutefois, depuis l’abrogation de l’arrêté de 1990 et malgré le rétablissement en 2003 du numerus clausus, les normes d’un pharmacien pour 5 000 habitants[4] d’une grande ville et celles d’une officine pour 4 500 habitants d’une ville moyenne ont été largement dépassées. On compte à Sidi Bel Abbes, par exemple, 1 pharmacie pour 1700 habitants, contre la moyenne d’une pharmacie pour 7000 habitants pour les wilayas de l’intérieur du pays (SNAPO). En cause, en ce qui concerne la période 1999 à 2003, les modalités d’installation de la pharmacie qui ont subi d’importantes mutations.
Évolution des dépenses de santé
Nous nous intéressons, dans cette section, à la dynamique d’évolution des dépenses de santé. Notre analyse se basera, à cet effet, sur les dépenses au niveau des établissements publics de santé et le poids des dépenses en médicaments dans les dépenses de la sécurité sociale.
Évolution des dépenses de santé des hôpitaux
Au niveau des hôpitaux, l’État était le seul acteur du financement, jusqu’à 1974 de tous les établissements publics de santé. Le mode de financement, qui a prévalu pendant cette période, se référait à « la tarification à la journée ». Jugé inflationniste, ce mode a été vite abandonné pour être remplacé par le « forfait hôpital », et ce, afin d’accentuer le plafonnement des dépenses hospitalières et de freiner la progression des dépenses publiques de santé.
Ce système de financement des hôpitaux a été ainsi administré depuis l’instauration de la gratuité des soins, en 1974, par une logique purement dirigiste : l’État fixe à l’avance le montant du budget à allouer aux différents établissements publics de santé. Il cherche à travers le forfait hospitalier à limiter les ressources mises à la disposition de ces établissements. L’examen de l’évolution du « forfait hospitalier » nous renseigne a contrario sur l’importance des ressources consenties aux hôpitaux publics, malgré le contrôle a priori, et le plafonnement des enveloppes budgétaires allouées aux hôpitaux publics.
En effet, en 1974, ces établissements fonctionnaient avec seulement 883 millions de DA. Les budgets alloués à ces établissements iront crescendo pour se situer à plus de 6 milliards DA, en 1985.Vingt ans après l’instauration du forfait hospitalier, le budget consacré aux établissements publics de santé passe à plus de 30 milliards DA (en 1994). Actuellement, ces établissements reçoivent plus de 400 milliards DA (voir le graphique n° 03).
Fig n° 4 : Évolution du montant du forfait hospitalier de 1974 à 2015 en milliers de dollars USD
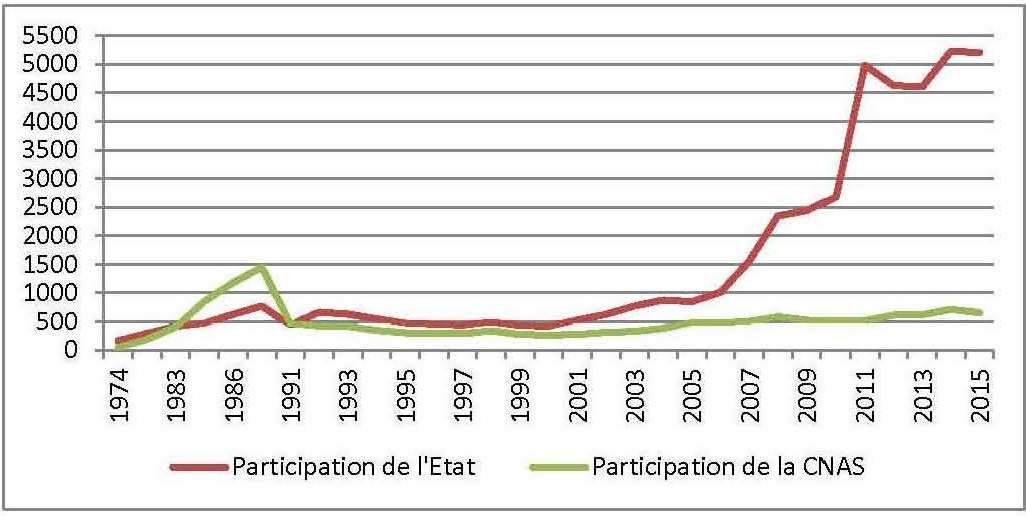
Source : Réalisé par Youcef ABBOU et Brahim BRAHAMIA sur la base des statistiques du MSPRH.
Dans plusieurs pays ayant adopté le financement forfaitaire, il s’est avéré que cette mesure est à l’origine des dérives des dépenses hospitalières, pour cause, « les estimations des besoins se réduisent à l’élaboration d’une liste de souhaits dont le coût total est égal au montant pouvant être considéré comme réalisable sur le plan budgétaire »[5]. En Algérie, ce type d'allocation de fonds a incité l’État et la CNAS à financer les hôpitaux publics « sans référence à l’activité réelle ». La contribution de chacun étant fixée d’une manière approximative (Oufriha, 2008) sans relation avec le volume de l’activité des hôpitaux. L’efficacité de la dépense s’avère ainsi reléguée au second plan ; les gestionnaires sont devenus de simples dépensiers d’un budget préétabli et pré-affecté selon des lignes budgétaires précises (Larbi Lamri). La maîtrise des dépenses hospitalière, basée sur une formule forfaitaire, a induit, contrairement aux objectifs attendus, la déresponsabilisation des gestionnaires des hôpitaux qui ne se considèrent aucunement incités à administrer au mieux les ressources.
Évolution des dépenses en médicaments de la CNAS
L’examen de l’évolution des dépenses de la sécurité sociale nous amène à conclure que malgré la mise en place de tous les mécanismes de rationalisation des dépenses axées sur la demande, les remboursements effectués par la CNAS dépassent en 2015 les 190 milliards de DA, alors qu’ils n’étaient que de l’ordre de 10 en 1995 et 47 milliards DA en 2004, (cf. graphique n°04). Les importations de médicaments passent, quant à elles, d’un (01) milliard de $ en 2005 à plus de 2 milliards en 2014.
Fig n° 5 : Les remboursements de médicaments effectués par la CNAS en Milliers de Dollars USD
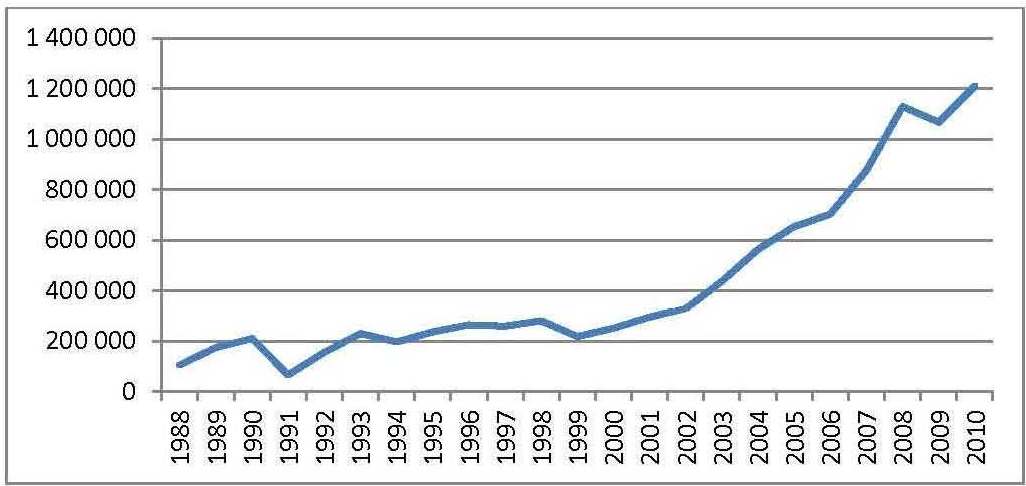
Source : Réalisé par Youcef ABBOU et Brahim BRAHAMIA à partir des données de la CNAS et de la Banque d’Algérie, selon le taux de change.
Les principales causes de l’accroissement des dépenses de santé
Une large couverture sociale
Dans le cadre des efforts de l’État visant à étendre le bénéfice de la couverture sociale à toute la population sans distinction de revenu et dans le prolongement des mesures tendant à éviter l’exclusion des couches défavorisées, un système de santé basé sur la gratuité des soins a été mis en place, et un régime de sécurité sociale a été adopté, dont la couverture s’étend à la grande majorité de la population. Á cela s’ajoutent les maladies faisant partie des affections chroniques qui donnent droit à une couverture à 100%. En somme, l’Algérien bénéficie d’une large couverture sociale : outre l’usage du tiers payant qui est élargi aux médecins conventionnés et à certains traitements qui n’étaient pas pris en charge, une couverture sociale gratuite est également garantie aux personnes ne disposant d’aucun revenu. Aujourd’hui, les dépenses du tiers payant dépassent 100 milliards DA soit près de 90% des dépenses de la CNAS en médicaments. Les avantages de la couverture sociale ont offert aux Algériens la possibilité de se soigner indépendamment de leur capacité de financement
Une offre de soins étendue et diversifiée
Au chapitre de l’offre des soins et de la couverture médicale, on constate que malgré l’absence d’une couverture harmonieuse des besoins de santé sur l’ensemble du territoire national, l’indice de couverture en médecins ainsi que le nombre de structures de santé ont connu une amélioration constante au cours des vingt dernières années. Cette extension de l’offre est l’un des facteurs ayant conduit à l’augmentation rapide des dépenses de santé. En effet, face à l'explosion de la demande générée par la gratuité des soins, les pouvoirs publics ont été contraints de stimuler l’extension de l’offre en infrastructures de santé tant publiques que privées afin qu’elle soit adaptée à la demande. Une première carte sanitaire a été mise en œuvre en 1981 comportant la planification normative de l’offre publique de soins, articulée sur l’entité de « secteur sanitaire » et en 2007, une nouvelle carte a été adoptée aux fins de décentralisation des soins compte tenu de la transition sanitaire en cours. Le nombre de structures sanitaires extra – hospitalières ne dépassait pas 1500 unités en 1970, aujourd’hui, on en compte près de 6500.
Une transition sanitaire imposant des dépenses plus lourdes pour les maladies non transmissibles
La transition épidémiologique a introduit un important changement dans le profil de morbidité, dont la charge pèse lourdement sur les capacités financières des caisses de la sécurité sociale. Aux dépenses onéreuses engendrées par ces maladies non transmissibles, s’ajoute le poids de prise en charge des maladies contagieuses résurgente ou non encore éradiquées. Aujourd’hui, les maladies non transmissibles sont la cause de plus des deux tiers des décès en Algérie.
Un système de santé dualiste et non maîtrisé
Depuis que l’Algérie a entamé la transition d’une économie planifiée vers une économie de marché, il a été procédé, progressivement, à la mise en place d’un cadre juridique visant à stimuler l’ouverture du secteur de la santé à l’investissement privé. Le système de santé se distingue par une dualité entre un secteur public largement dense et un secteur privé installé essentiellement dans les grandes villes. Aujourd’hui, les spécialistes s’accordent à dire que le privé s’érige en rival au lieu d’être complémentaire. Le caractère dualiste du système des soins en Algérie a contribué également à l’avènement d’un phénomène appelé « le nomadisme médical ». La liberté accordée aux citoyens de choisir leur médecin est responsable de la croissance des dépenses de santé particulièrement celles de la médecine ambulatoire.
Outils de régulation des dépenses non encore développés en Algérie
Dans cette section, nous essayons de recenser les deux principaux instruments de régulation des dépenses de santé qui peuvent être d’un grand apport pour la maîtrise pour le cas de l’Algérie. Il s’agit en l’occurrence de la maîtrise médicalisée des dépenses et à moindre degré des vertus du marché.
La maîtrise médicalisée des dépenses de santé
Le concept de la maîtrise « médicalisée » des dépenses de santé est apparu pour la première fois en 1993 en France, suite à la publication des recommandations de bonnes pratiques de la réforme d’Alain Jupé, qui a introduit d’importants changements de logique dans la politique de régulation pour la médecine de ville. Cette notion renferme essentiellement deux dispositifs :
- les Références Médicales Opposables (RMO) : elles sont constituées d’un listing de bonnes pratiques qui permettent de réduire en amont la portée des pratiques médicales inutiles, dispendieuses ou dangereuses;
- les instruments de suivi médicalisé du patient : il s’agit des outils qui facilitent le suivi et le contrôle de l’état de santé des patients, des prescriptions médicamenteuses et de l’accès aux spécialistes. Ce dispositif est composé essentiellement du carnet de santé et du médecin référent.
Au regard de ces mécanismes, l’Algérie tente de développer, depuis une décennie, une logique presque « médicalisée » qui table, principalement, sur le dispositif du « dossier médical informatisé » à travers la carte « Chifa », qui permet de diminuer de façon sensible les dépenses en médicaments. La CNAS a plafonné à ce propos la prise en charge des remboursements à un montant global de 3000 DA pour deux ordonnances avec une périodicité de trois mois entre deux traitements aigus semblables.
Outre cet instrument de suivi médicalisé du patient, l’Algérie a lancé le projet du « médecin traitant ». À travers le conventionnement avec les médecins généralistes et spécialistes, la Sécurité Sociale tend à instaurer une hiérarchisation des soins, rationaliser les dépenses de santé et promouvoir la qualité de prise en charge des citoyens.
La maîtrise par le marché
Sous l’impulsion de l’Organisation Mondiale du Commerce (OMC), le recours aux instruments de régulation libérale a commencé à s’élargir depuis les années 1980 pour englober un nombre important de pays. Dans tous les secteurs dont celui de la santé, la gestion planifiée cède la place à la régulation par les mécanismes de marché. Même si la santé n’obéit pas aux règles néoclassiques, et en dépit de l’échec du marché (Akerlof, 1970) causé par la sélection adverse, l’aléa moral, l’asymétrie d’information et l’incertitude, certaines expériences ont montré que la concurrence entre les offreurs de soins et les assureurs permet d’aboutir à une situation où les coûts des prestations sont réduits et la qualité des soins améliorée.
Après quelques années de tergiversation, on voit apparaître au cours des années 1990 en Algérie de nouvelles orientations introduisant d’importants changements dans le mode de gouvernance des institutions et dans la régulation des dépenses de santé. Les réformes menées dans ce cadre ont eu comme objectifs de préparer l'adaptation délicate des structures sanitaires au changement dans le cadre économique. Les mutations engendrées par les mesures d’austérité imposées par le FMI ont fini par susciter une logique privilégiant les mécanismes de marché dans tous les secteurs y compris celui de la santé.
L’option pour l’économie de marché s’est manifestée sur le terrain par l’émergence d’un système de soins où le secteur privé occupe une place de plus en plus importante (particulièrement dans le Nord du pays), dont les cliniques sont souvent localisées là où sont implantées les structures sanitaires publiques. On assiste dès lors à une importante progression du nombre de médecins exerçant à titre privé, particulièrement les spécialistes.
Selon les statistiques sanitaires de 2010, on dénombre 7491 médecins spécialistes, 6 764 médecins généralistes, 5223 chirurgiens dentistes et 8 329 pharmaciens. La même tendance a été également observée concernant l’évolution du nombre de cliniques privées. On compte actuellement plus de 400 cliniques privées alors que leur nombre n’était, en 2000, que de 91, toutes catégories confondues. Cette mesure s’est également accompagnée d’autres, mettant fin au monopole de l’État dans la fabrication et la distribution des médicaments. Le réseau privé des importateurs a connu dans le même contexte un développement fulgurant passant de quelques unités au début des années 1990, à plus d’une centaine en l’espace de dix ans.
Du côté, du marché des assureurs, loin des configurations d’une concurrence telle que celle observée dans certains pays développés (en l’occurrence les États-Unis) la libéralisation du marché en Algérie s’est limitée à la promotion des assurances de personnes couvrant certains aspects liés à l’assurance maladie, à travers des conventions et le partenariat entre différents opérateurs algériens avec des compagnies étrangères[6].
Au niveau de l’hôpital, l’État a engagé timidement une réorientation des modes de financement et de gestion des établissements publics de santé vers une meilleure adaptation aux exigences d’une économie libérale. L’Algérie a entrepris, à titre expérimental, une formule novatrice, en accordant des prérogatives plus élargies et davantage d’autonomie à six[7]hôpitaux, créés entre 2003 et 2007 et dotés d’un statut dit d’Établissement Public à Caractère Spécifique (EPCS) dont le mode de gouvernance incite les gestionnaires à plus d’efficacité.
Dans le prolongement de la gestion via les mécanismes de marché, l’État a été également incité à introduire un mode de financement des hôpitaux apte à limiter le gaspillage et à faciliter l’utilisation rationnelle des ressources. Ce mode de financement, appelé la « contractualisation », est présenté comme une nouvelle méthode vers un système de facturation basé sur les coûts réels. Le lancement de la contractualisation bute actuellement sur une difficulté née de l’absence de consensus[8] qui se perpétue sur la méthode de calcul des coûts des activités de soins hospitaliers.
Conclusion
Une analyse critique de la politique de la maîtrise des dépenses de santé adoptée en Algérie nous permet de conclure que malgré toutes les réformes menées notamment depuis 1990, le système de santé algérien se caractérise par la coexistence de deux logiques de régulation des dépenses de santé : l’une « dirigiste » et l’autre « de type libéral ». En vue de réguler la demande et l’offre de services de santé et de rationaliser les dépenses, l’Algérie s’est appuyée de 1974 à 1995 sur des approches fondées essentiellement sur une gestion étatique centralisée, pour s’orienter progressivement vers des mécanismes de marché. La combinaison des deux logiques se perpétue à ce jour. Pour cause, des exécutions tardives ou partielles de réformes successives.
En ce qui concerne l’activité hospitalière, l’État restera dans l’expectative (Mokhtar, 1992) pendant plus d’une décennie avant de s’engager dans la voie de « la gratuité des soins » et pendant plus de trois décennies depuis l’indépendance pour opter pour la « contractualisation ». Les principaux changements introduits dans le mode de régulation se limitent au remplacement d’un financement basé sur un système de «tarification à l’activité » par un autre fondé sur le « forfait hospitalier ». L’Algérie a également entrepris, à titre expérimental, une nouvelle forme de gouvernance des EHU ; adoption d’un mode de gestion qui devrait inciter les gestionnaires à tenir compte des impératifs de rentabilité.
Aujourd’hui, en dépit des dispositions prises en vue d’une meilleure gestion des ressources au niveau des hôpitaux, les leviers dont dispose l’Algérie pour contenir les dépenses hospitalières se limitent à l’imposition d’un plafonnement des dépenses dans le cadre du budget alloué aux établissements publics de santé.
En somme, la régulation des dépenses de santé demeure encore inachevée, laissant ainsi le système de santé algérien à mi-chemin entre le libéralisme et l’interventionnisme de l’État. Entre « le tout État » et le « tout marché », l’Algérie est appelée à choisir une position qui serait capable de réunir d’une part les vertus prêtées au libéralisme et au dirigisme et d’autre part de combler les imperfections des deux approches. Des solutions mixtes s’imposent d’elles-mêmes. Aucune expérience n’a pu démontrer que l’État seul, régulateur, financeur et offreur des soins, est en mesure de mettre en œuvre une politique pertinente de régulation des dépenses de santé. De la même façon, rien ne prouve que le secteur privé de la médecine en se substituant à l’État, ne remette en cause les principes fondamentaux d’équité et d’égalité dans l’accès aux soins.
Bibliographie
Abbou, Y. (2011). Analyse de la maîtrise des dépenses de santé en Algérie, mémoire de Magister, université d’Abderrahmane Mira de Béjaïa.
Akerlof. G. (1970).The Market for Lemons : Quality Uncertainty and the Market Mechanism.(Le Marché des « tacots »).
Boudoukha, A. (2007). L’établissement public à caractère spécifique au secteur de la santé. Mémoire magister droit des entreprises, université d’Alger « Benyoucef Benkheda » faculté de droit de Ben Aknoun.
Bocognano, A. ; Couffinahl, A. ; Grignon, M. ; Mahieu, R. ; Polton, D. (1998). Mise en concurrence des assurances dans le domaine de la santé. Bilan des expériences étrangères. Paris : CREDES.
Brahamia, B. (2010). Économie de la santé : évolution et tendances des systèmes de santé-OCDE-Europe de l’est-Maghreb. Edition Bahaeddine.
Crevel, C. (2004). Le marché de la santé en Algérie. Mission économique. Ambassade de France.
Gardeur, P. (1996). Des Références Médicales Opposables aux références professionnelles, droit social.
Jacobzone, S. ; Rochaix, L. (2007). L’hypothèse de la demande induite : un bilan économique, Revue Économie et prévisions n° spécial. Nouvelles approches microéconomiques de la santé, n° 129-130, 3ème et 4ème trimestre, juillet.
Kernane, A. (2007). Stratégie des firmes multinationales et problématique d’une politique pharmaceutique nationale. Thèse de doctorat d’État en sciences économiques. Institut National de Planification et des Statistiques, Alger.
Koudri, A. ; Kernane, A. Stratégies des multinationales et problématique d’une politique pharmaceutique en Algérien. In Transition et système de santé en Algérie.
Lakehal, M. (1992). L’Algérie de l’indépendance à l’état d’urgence. Larmises. Paris : L’Harmattan.
Lamri, L. (1998). Le financement du système de santé algérien : réalités, enjeux et perspectives, communication présentée à l’École nationale de la santé publique, IV Journées nationales de gestion des établissements de santé, 1 et 2 juillet 1998, numéro spécial in revue Le gestionnaire.
Rochaix, L. ; Jacobzone, S. (1997). L’hypothèse de demande induite : un bilan économique. Numéro spécial économie de la santé, Économie et Prévision. N° 129-130, juillet-septembre, 3/4.
Kadar, M. ; Chougrani, S. (2010). Expérience de la contractualisation dans le secteur de la santé en Algérie. In Journal d’Économie Médicale Vol. 28 n° 5, Septembre.
Modelet, P. (2006). Gouvernance de l’hôpital et crise des systèmes de santé, éditions de l’ENSP.
Mougeot, M. ; Naegelen, F. (1997). La réglementation hospitalière : tarification par pathologie ou achat de soins ? In Économie & prévision, n° 129-130, 3-4. Nouvelles approches micro-économiques de la santé. Sous la direction de Claude Le Pen, Cyrille Piatecki et Lise Rochaix.
Ouchefoun, A. ; Anane, T. De l’histoire de la médecine algérienne, la formation médicale en Algérie depuis l’indépendance : bilan et perspectives. In Santé tropicale.
Oufriha, F.-Z. (1993). La difficile restructuration du système de santé en Algérie : quels résultats. In Cahiers du CREAD 35/36. Alger.
Oufriha, F.-Z. (2008). Système de santé et population en Algérie. Alger : Édition ANEP.
Oufriha F.-Z. (2008). Les réformes du système de santé en Algérie, de réforme en réforme, un système de santé à la croisée des chemins. Alger : CREAD.
Réforme hospitalière. Rapport final septembre 2003.
Soubie, R.et alii., (1994), Le livre blanc sur le système de santé et d’assurance maladie. Paris : La Documentation Française.
Notes
[1] Le tarif de référence est déterminé sur la base du prix du générique le moins cher pour un groupe de médicaments de même catégorie, ayant un même principe actif, un même mode d’administration et des vertus thérapeutiques comparables à ceux du princeps.
[2] Idem.
[3] Le déremboursement des médicaments est une méthode qui a vu le jour en Europe notamment en Allemagne, en France et en Angleterre. Elle consiste à établir une liste qui recense les médicaments non-pris en charge par l’assurance maladie.
[4] Le numérus établi pour la première fois en 1993 par Arrêté n° 51 du 20 décembre 1993, prévoyait une couverture en pharmacie de l’ordre d’une (1) pharmacie pour 6000 habitants, ce taux a été revu à la baisse par l’arrêté n°124 du 29 novembre 1995 pour se situer à une pharmacie pour 5000 habitants.
[5] Estimation et maîtrise des dépenses de soins. La Cour des comptes, Belgique, janvier 2006.
[6] Les partenariats : la Compagnie Algérienne d’Assurance Transport (CAAT) avec le groupe espagnol Fédération des Industriels de l’Automobile et des Transports de Catalogne (FIATC), la Société Nationale d’Assurance (SAA) avec la Mutuelle Assurance des Commerçants et Industriels de France (MACIF) et la Caisse Nationale d’Épargne et de Prévoyance (CNEP Banque) avec la Cardif El Djazaïr.
[7] Les Établissement Hospitalier Universitaire (EHU) : Oran, Ain Témouchent, Skikda, Ain El Turk, Ain Azel, et Didouche Mourad de Constantine.
[8] Le premier (MSPRH) préconise une méthode basée sur « le coût moyen de la journée d’hospitalisation », alors que le deuxième (MTESC) préfère mettre sur pied une contractualisation axée sur la détermination d’« une tarification forfaitaire par pathologie ».

